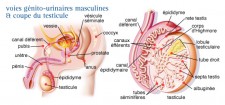
Le testicule
L’appareil génital masculin comprend quatre parties...
Les testicules
Ce sont deux glandes contenues dans les bourses. Elles sont responsables de la production des gamètes mâles, les spermatozoïdes, et de la sécrétion des hormones sexuelles mâles.
Un système de canaux pairs (les canaux efférents, l’épididyme, le canal déférent, et le canal éjaculateur)
Il reçoit, stocke et convoie les spermatozoïdes de chaque testicule vers les canaux éjaculateurs. Ils s’abouchent dans l’urètre par lequel les spermatozoïdes sont expulsés dans le tractus génital féminin lors de l’acte sexuel (coït).
Deux glandes exocrines, les vésicules séminales et la prostate
Elles sécrètent un liquide fluide nutritif et lubrifiant, appelé liquide séminal, dans lequel les spermatozoïdes sont transportés.
Le pénis
C'est l’organe de copulation. Une paire de petites glandes accessoires, les glandes de Cowper (ou bulbo-urétrales) sécrètent un liquide qui prépare l’urètre au passage du sperme lors de l’éjaculation.
Plus précisément...
LE TESTICULE
La glande
Le testicule, organe pair, a la forme d'un ovoïde aplati transversalement, dont le grand axe est oblique en bas et en arrière.
Sa surface est lisse, nacrée et sa consistance est ferme et régulière.
Il mesure, en moyenne, 4 à 5 cm de long, 2,5 cm d'épaisseur et pèse environ 20 g.
Il présente, deux faces, deux bords et deux pôles. Il est coiffé, comme un cimier de casque, selon les description des anatomistes, par l'épididyme qui s'étend tout au long de son bord dorso-crânial.
Il est fixé dans la bourse par un ligament, le gubernaculum testis.
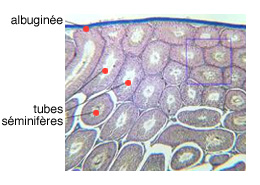
L'enveloppe ou albuginée
Le testicule est entouré d'une enveloppe résistante, l'albuginée qui envoie des cloisons à l'intérieur du testicule, le segmentant en lobules .
Il y a environ 300 à 500 lobules dans un testicule.
Dans chaque lobule du testicule, se trouvent deux à trois tubes séminifères, lieu de formation des spermatozoïdes.
Les tubes convergent vers une zone d’anastomose, le rete testis. De ce dernier, une douzaine de petits canaux, les canaux efférents, conduisent les spermatozoïdes vers la partie initiale, tortueuse, du canal déférent, appelée l’épididyme.
Des vestiges embryonnaires
Il s'agit de l'appendice testiculaire ou hydatide sessile et l'appendice épididymaire ou hydatide pédiculée. Ces structures anatomiques sont impliquées dans les problèmes de torsion testiculaire.
LES VOIES SPERMATIQUES
Les voies intra-testiculaires ( tubes séminifères)
Ils sont constitués par trois types de cellules :
- Les cellules germinales qui produisent, par méiose, les spermatozoïdes
- Les cellules de Sertoli qui secrètent les substances nécessaires à la spermatogenèse
- Les cellules de Leydig qui ont une fonction endocrinienne sous l'influence de l'axe hypothalamo-hypophysaire. Ces cellules contribuent à la fabrication de la testostérone, la principale hormone mâle.
Ils permettent le rassemblement et l'évacuation des spermatozoïdes vers les cônes déférents en direction de l'épididyme.
Les voies extra-testiculaires
L'épididyme
Elle présente une extrémité antérieure renflée, la tête, plaquée contre le testicule auquel il est uni par le médiastinum testis, un corps prismatique, triangulaire, séparé du testicule et une extrémité postérieure, aplatie, libre, la queue qui se continue avec le conduit déférent.
Le conduit déférent
Il s'étend depuis la queue de l'épididyme jusqu'à la base de la prostate. Il chemine sur la face médiale du testicule puis traverse successivement la racine des bourses, la région inguinale, la fosse iliaque et la cavité pelvienne.
Sa longueur est de 35 à 45 cm. Son diamètre extérieur de 2 à 3 mm.
Sa paroi très épaisse lui confère une résistance particulière qui permet de le palper facilement.
Les vésicules séminales
C'est le réservoir, entre les éjaculations, du sperme constitué des spermatozoïdes et des sécrétions prostatiques. Elles s'unissent au conduit déférent.
Sa longueur moyenne, une fois dépliée, est de 5 à 10 cm.
Le canal éjaculateur
Il est formé par l'union de la vésicule séminale et du conduit déférent correspondant, est situé dans sa quasi-totalité dans l'épaisseur de la prostate. Il débouche dans la l'urètre au niveau d'une zone bombée, le veru montanum .
SA VASCULARISATION
Les artères et les veines
Le testicule est vascularisé par les artères testiculaires, déférentielles et crémastériques.
Les veines ont une disposition symétrique aux artères. Elles finissent se regroupent en une seule veine, la veine testiculaire droite se jetant dans la veine cave inférieure, la veine testiculaire gauche se jetant dans la veine rénale gauche.
Les voies lymphatiques
Ils gagnent, sans relais intermédiaire, les nœuds lymphatiques latéro-aortiques immédiatement sous-rénaux. Ce long drainage explique la difficulté des curages lors du traitement des cancers du testicule.
La migration des testicules vers les bourses
UN LONG CHEMIN !
Les testicules des mammifères migrent de l'abdomen dans le scrotum ou bourse.
Chez l'embryon, les testicules sont dans la région lombaire, au voisinage des reins. Quand le fœtus se développe, les testicules descendent et sortent de l'abdomen par un orifice, le canal inguinal. Ils entraînent dans cette migration leurs vaisseaux et un diverticule du péritoine dont ils s'entourent.
LORSQUE LA DESCENTE NE SE FAIT PAS !
Lorsqu'un testicule reste en dehors des bourses, il est dit cryptorchidique.
Si la cryptorchidie est bilatérale, elle provoque la stérilité mais permet le développement des caractères sexuels secondaires.
Un peu de physiologie...
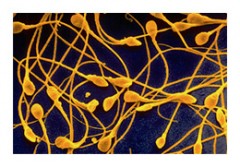
LES TESTICULES PRODUISENT LES SPERMATOZOÏDES : LA SPERMATOGENESE...
C'est le processus biologique qui, des spermatogonies, cellules souches diploïdes (2xN chromosomes), aboutit aux spermatozoïdes, gamètes masculins haploïdes (1xN chromosomes).
Elle débute à la puberté, atteint son maximum vers 20-30 ans, ralentit progressivement vers la quarantaine, mais peut se poursuivre jusqu'à un âge avancé.
Les cellules germinales primitives, les spermatogonies, sont présentes en petit nombre dans les gonades avant la maturité sexuelle (puberté). Après la puberté, elles se multiplient continuellement par mitose et constituent une réserve de cellules qui, par méiose, peuvent former les gamètes mâles.
Les processus de spermatogenèse (production de gamètes) et de spermiogénèse (maturation en spermatozoïde mobile) surviennent par vagues tout le long du tubule, se déroulant en 9 semaines environ.
Les spermatogonies par mitose, donnent naissance aux spermatogonies de type A et B, qui subissent les premiers stades de la méiose et prennent le nom de spermatocytes. Les produits de cette méiose sont appelés spermatides, qui évoluent et se transforment en spermatozoïdes (spermiogénèse).
C'EST AUSSI UNE GLANDE ENDOCRINE...
Le testicule sécrète la principale hormone mâle, la testostérone.
Le développement et le fonctionnement du testicule sont sous le contrôle des hormones hypophysaires appelées gonadostimulines. Les hormones hypophysaires sont elles-mêmes sous le contrôle de l'hormone hypothalamique appelé la LH-RH. Il existe deux hormones :
- L'hormone folliculo-stimulante, la FSH, stimule la croissance des tubes séminifères et la spermatogenèse par l'intermédiaire des cellules de Sertoli, du nom de l'histologiste italien Enrico Sertoli (1842 - 1910)
- L'hormone luténeisante, la LH, stimule la sécrétion de la testostérone en agissant directement sur les cellules de Leydig, du nom de l'anatomiste allemand Franz Leydig (1821 - 1908)
Les hormones hypophysaires et hypothalamiques se maintiennent à un taux constant. Pour cela il existe un rétrocontrôle exercé sur ces hormones.
Mise à jour
14 février 2021

